При необходимости применять какой-либо препарат во время беременности будущая мать должна помнить:
• любой лекарственный препарат во время беременности (на любом сроке) можно применять только в соответствии с показаниями и только по назначению лечащего врача;
• при выборе лекарственного средства необходимо отдавать предпочтение только тем лекарственным средствам, которые имеют доказанную эффективность;
• отдавать предпочтение монотерапии, то есть лечение следует по возможности проводить только одним препаратом; комбинированное лечение в этот период нежелательно;
• местное лечение более желательно, чем системное (внутрь, внутривенно, внутримышечно) назначение лекарственного средства.
• беременная должна помнить, что полностью безопасных и абсолютно безвредных лекарственных препаратов не существует.
Самым опасным периодом для применения любых лекарственных средств, причем и химического, и натурального происхождения, считается первый триместр беременности (первые 12 гестационных недель), когда у плода закладываются все органы и системы, которые в дальнейшем будут только развиваться и формирование плаценты. Именно на этом сроке плод считается наиболее уязвимым для любых химических и лекарственных веществ.
Мировые тенденции в отношении ранних сроков беременности с позиций доказательной медицины однозначны: признана необходимость рациональной диетотерапии, прием фолиевой кислоты не менее 400 мкг/сут и калия йодида 200 мг/сут.
После 12-14 недель беременности, при неполноценной диете рекомендуют употребление витаминных препаратов во время беременности и лактации, как способ оздоровления матери и плода.
Какие витамины и микроэлементы наиболее важны для будущей мамы?
Фолиевая кислота
Другие названия этого витамина – витамин В9 или Вс. Этот витамин необходим для деления и размножения клеток, так что он особенно важен в I триместре беременности, когда идет закладка всех органов и систем ребенка. Не последнюю роль фолиевая кислота играет в синтезе гемоглобина, и при ее недостатке может развиться анемия. А еще фолиевая кислота помогает снизить вероятность возникновения дефектов позвоночника у ребенка, заботится о правильном формировании его психики и интеллекта. Прием фолиевой кислоты лучше начать за три месяца до планируемого зачатия, поскольку небольшой запас этого витамина будет только полезен, как будущей маме, так и малышу. Если же беременность наступила незапланированно, то фолиевую кислоту необходимо принимать, как только женщина узнает о своем положении. В среднем дозировка этого витамина составляет от 0,4 до 0,8 мг в сутки.
Кальций
Будущей маме необходимо около 1200–1400 мг кальция ежедневно, в то время как обычной женщине достаточно 800–1000 мг этого микроэлемента. Почему? Во время беременности количество кальция в организме будущей мамы существенно снижается, поскольку он расходуется еще и на рост и развитие ребенка. Особенно много кальция нужно в III триместре, когда происходит кальцинация скелета малыша. Но кальций нужен не только для роста костей и зубов ребенка – с его помощью формируется его нервная система, его сердце, мышцы, ткани кожи, глаз, ушей, волос и ногтей. Беременной женщине кальций необходим для полноценной работы почек, профилактики мышечных болей, запоров, остеопороза, кариеса и токсикоза. Кроме того, этот микроэлемент защищает будущую маму от стрессов и нервных перегрузок.
Витамин Е
Этот витамин участвует в процессе дыхания тканей, он помогает кислороду проникать в каждую клетку организма. Вместе с тем витамин Е – отличный антиоксидант: он оберегает клетки от образования свободных радикалов, которые могут спровоцировать различные заболевания. Такая защитная функция особенно важна на стадии формирования эмбриона. Кроме того, витамин Е помогает нормализовать гормональный баланс организма. На ранних сроках он участвует в формировании плаценты, а также предохраняет от прерывания беременности. Доза витамина Е при беременности – 15 мг.
Витамин Е содержится в растительных маслах, не меньше этого витамина в салате, томатах, шиповнике, зелени петрушки, шпинате и горохе. Некоторое количество витамина Е содержится в мясе, яйцах и молоке.
Магний
Магний участвует во всех обменных процессах, помогает справляться со стрессами, нормализует работу сердечно-сосудистой системы и артериальное давление, поддерживает сосуды в тонусе. Из-за недостатка магния в организме могут появиться судороги в мышцах (обычно в икроножных). А так как матка тоже мышечный орган, то при недостатке магния во время беременности в период гестации повышается возбудимость миометрия, что приводит к активным маточным сокращениям. Поэтому при гипертонусе и угрозе прерывания беременности часто назначают магний.
Магнием богаты цельные крупы и цельнозерновой хлеб, инжир, миндаль, семена, темно-зеленые овощи и бананы.
Йод
Йод беременным обычно назначают еще в I триместре. До 16 недель беременности развитие ребенка и закладка всех его органов и систем идет «под защитой» маминой щитовидки. И если у женщины будет мало йода, то это значит, что какая-то система или орган малыша могут пострадать. И даже когда собственная щитовидка ребенка сформируется и начнет работать, все равно взять йод она сможет только из организма мамы. Его суточная доза составляет 250 мг в сутки.
Йод проще всего получить из морепродуктов и морской или йодированной соли. Много йода содержится в морской рыбе, морской капусте, кальмарах, хурме, фейхоа, финиках, сушеном инжире, молочных продуктах и мясе. Однако йод разрушается от температурных воздействий, а значит, после термической обработки количество йода в продуктах резко снижается.
Железо
Железо необходимо прежде всего для профилактики анемии. Ведь оно входит в состав гемоглобина, который переносит кислород по организму матери и ребенка. Кроме того, железо задействовано в синтезе белка, который участвует в образовании мышечной ткани. А еще недостаток железа может привести к повышенному тонусу матки. В среднем суточная дозировка железа составляет 30–60 мг. В некоторых случаях, если изначально запас железа у женщины был понижен, дозировка может быть больше.
Железо содержится в мясе, особенно много его в телятине, индюшатине, зайчатине, свинине и говядине. Имеется железо и в растительной пище, но оттуда оно усваивается значительно хуже. Лучше всего железо усваивается при его совместном употреблении с витамином С.
Если беременная правильно и разнообразно питается, употребляет много фруктов и овощей, то дополнительный комплекс витаминов для беременных ей может и не понадобиться. Возможно, необходимо отдельно пропить какие-то витамины, но это должен определять врач. Если же до беременности у женщины были признаки авитаминоза, она неправильно или плохо питается, то без поливитаминов не обойтись.
Информация об избегании факторов риска для профилактики осложнений во время беременности
Рекомендации по исключению факторов риска для профилактики осложнений беременности
- На этапе планирования беременности необходима нормализация массы тела, а во время беременности - правильная прибавка массы тела в зависимости от исходного индекса массы тела. Как избыточная, так и недостаточная прибавка массы тела во время беременности может привести к акушерским и перинатальным осложнениям. У беременных с ожирением повышен риск выкидыша, гестационного сахарного диабета, гипертензивных расстройств, преждевременных родов и других осложнений. Низкая масса тела при беременности может приводить к задержке роста плода.
- Во время беременности необходимо отказаться от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость. Данные виды работ повышают риск развития преждевременных родов, гипертензии, преэклампсии и задержки роста плода. Также при планировании и во время беременности необходимо отказаться от работы, связанной с воздействием рентгеновского излучения.
- Во время беременности полезна регулярная умеренная физическая нагрузка (20 - 30 минут в день). При этом необходимо избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения).
- При длительных авиаперелетах во время беременности необходимо соблюдать меры профилактики тромбоэмболических осложнений, такие как ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина и ношение компрессионного трикотажа на время полета.
- Во время поездок на автомобиле необходимо правильно использовать ремень безопасности, так как это снижает риск потери плода в случае аварий в 2 - 3 раза. Правильное использование ремня безопасности у беременной женщины заключается в использовании трехточечного ремня, где первый ремень протягивается под животом по бедрам, второй ремень - через плечи, третий ремень - над животом между молочными железами.
- При планировании и во время беременности необходимо придерживаться правил здорового образа жизни, направленного на снижение воздействия на организм вредных факторов окружающей среды. Выявлен повышенный риск невынашивания беременности, преждевременных родов, гестационной артериальной гипертензии и других осложнений беременности вследствие воздействия вредных веществ, содержащихся в атмосферном воздухе, воде и продуктах питания (например, тяжелых металлов - мышьяка, свинца, и др. органических соединений - бисфенола A, и др.).
- При планировании и во время беременности необходим отказ от курения. Курение во время беременности вызывает многие осложнения, такие как задержка роста плода, преждевременные роды, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты, низкая масса тела ребенка при рождении, перинатальная смертность и другие. Дети, рожденные от курящих матерей, имеют повышенный риск заболеваемости бронхиальной астмой, кишечными коликами и ожирением.
- При планировании и во время беременности необходим отказ от приема алкоголя. Алкоголь негативно влияет на течение беременности вне зависимости от принимаемой дозы, например прием алкоголя вызывает алкогольный синдром плода и задержку психомоторного развития.
- При планировании и во время беременности необходимо придерживаться принципов правильного питания:
- здоровое питание во время беременности должно иметь достаточную калорийность и содержание белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зеленые и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна;
- необходимо отказаться от вегетарианства. Вегетарианство во время беременности увеличивает риск задержки роста плода;
- необходимо снизить потребление кофеина. Большое количество кофеина увеличивает риск прерывания беременности и рождения маловесных детей;
- необходимо отказаться от потребления рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель), такая рыба может вызвать нарушение развития плода;
- необходимо снизить потребление пищи, богатой витамином A (например, говяжьей, куриной, утиной печени и продуктов из нее);
- необходимо избегать потребления непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, так как эти продукты являются источниками инфекций (листериоза, сальмонеллеза и др.).
-
 Вакцинация во время беременности
Вакцинация во время беременности -
Беременность не является противопоказанием к проведению вакцинации.
-
Приходя в женскую консультацию для постановки на учет по беременности, не каждая женщина имеет информацию о вакцинации, которая проводилась ей в детстве. О заболеваниях, перенесенных в детском возрасте, помнит также далеко не каждая.
Врачи назначают лабораторные исследования, позволяющие выявить наличие антител к интересующему инфекционному заболеванию. Исходя из этих данных, принимается решение о дальнейшей вакцинации беременной.
Вакцинация не проводится в I триместре беременности, но в случае, если эпидемическая обстановка все таки требует введения вакцины, вакцинация допустима, но введены могут быть все вакцины, кроме «живых» (противогриппозная, противостолбнячная, пневмококковая).
На этапе планирования:
Если беременность планируется, и сведений о вакцинации нет, то за 3-6 месяцев необходимо провести вакцинацию против краснухи, кори, паротита (КПК).
Чем опасны эти инфекции для беременной?
Корь, перенесенная во время беременности, повышает риск преждевременных родов, мертворождений.
Краснуха у беременной часто становится причиной развития аномалий плода, а также может привести к преждевременным родам, выкидышам, мертворождению.
Эпидемический паротит, перенесенный в I триместре беременности повышает риск смертности плода.
За 1 месяц до наступления беременности – против ветряной оспы.
Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
За 6 месяцев до наступления беременности – против гепатита В.
Во время беременности:
Заразиться гепатитом В можно через нестерилизованные медицинские и косметические инструменты (например во время маникюра), при бытовых контактах с кровью инфицированного человека, при половых контактах и т.д.
Вакцина против гепатита В не содержит живого вируса, она безопасна для плода. Во время беременности вакцинация против гепатита В может быть рекомендована только женщинам, входящим в группу высокого риска по инфицированию гепатитом В (если опасность заражения исходит от кого-то из близких).
Гепатит А
Вирус гепатита А передается через предметы общего пользования, а также через зараженную воду и продукты.
Грипп. Вакцинация против гриппа проводится ежегодно.
Доказано, что вакцинация женщины против гриппа во II и III триместрах беременности обеспечивает детям первых месяцев жизни эффективную защиту против гриппа.
В настоящее время в соответствии с Приказом Минздрава России от 21.03.2014 № 125н "Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям" иммунизация беременных включена в контингенты, подлежащие иммунизации против гриппа в РФ.
Беременные входят в группу высокого риска по неблагоприятному течению респираторных вирусных инфекций, среди которых грипп является лидирующим заболеванием, часто заканчивающимся трагично как для самой беременной, так и для её будущего ребёнка.
Большинство летальных исходов наблюдается в третьем триместре беременности, как наиболее критичном периоде беременности для женщины в плане трудно предсказуемого исхода гриппа.
Пневмония – одно из распространенных осложнений гриппа, не обходящее стороной беременных. Во время беременности такое осложнение лечить опасно (не все антибиотики разрешены к использованию во время беременности, а для лечения пневмонии применяются сильные антибактериальные средства).
Смертность регистрируется чаще среди младенцев, родившихся от больных гриппом женщин (39:1000 рождений), в сравнении с таким же показателем у детей от неинфицированных гриппом матерей (7:1000 рождений).
Ежегодная вакцинация беременных против гриппа не имеет противопоказаний, не оказывает негативного влияния ни на состояние беременной, ни на плод.
Дифтерия, столбняк
Вакцинация против этих заболеваний проводится в случае травмы, укуса животных (экстренная профилактика). Вместо вакцины применяется специфический иммуноглобулин – готовые антитела.
Но: в случае, если вакцинация против дифтерии и столбняка была проведена менее 5 лет назад – беременная женщина защиту уже имеет.
Коклюш
Проведение вакцинации против коклюша возможно после 27-й недели беременности
Бешенство
Заражение происходит при укусе больным бешенством животным. В связи с тем, что вирус бешенства при развитии инфекции в 100% случаев приводит к летальному исходу, экстренная вакцинация, в том числе беременных, является жизненно необходимой.
Вакцина против бешенства не содержит живых вирусов, поэтому ее применение безопасно. При тяжелых укусах и травмах дополнительно вводится специфический иммуноглобулин.
Категорически нельзя вакцинировать беременных женщин против:
-
туберкулеза (БЦЖ);
-
менингококковой инфекции;
-
кори, краснухи, паротита (КПК);
-
ветряной оспы;
-
брюшного тифа
-
Внутриутробное развитие ребенка по неделям беременности с описанием его способностей
Информация о внутриутробном развитии ребенка по неделям беременности с описанием его способностей (начало сердцебиения, начало двигательной активности, открывания глаз, сосательных движений и др.) и наглядным представлением в виде картинок или видеоролика
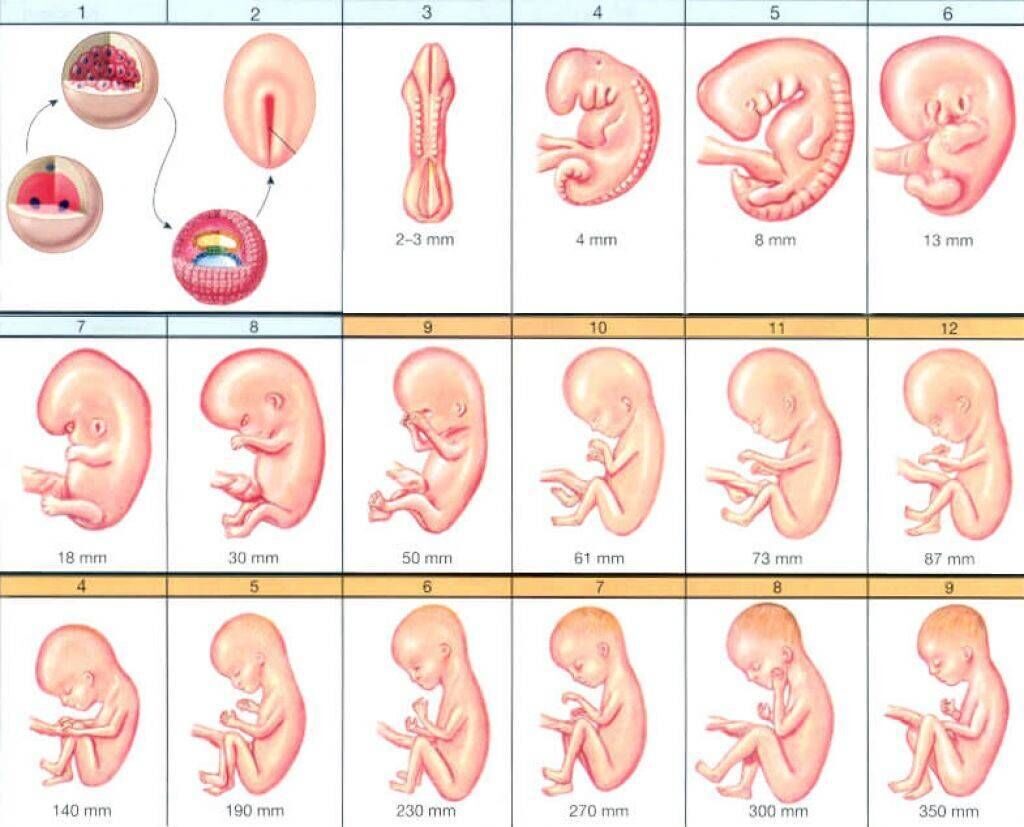
0 - 6 недель беременности
1–2-я недели
Существуют два понятия: эмбриональный и акушерский срок беременности. Первый отсчитывают от момента зачатия. Но в медицинской карте будет указан именно акушерский срок, который отсчитывают от момента последней менструации. Поэтому возникает интересный парадокс: акушерский срок уже идет, а самой беременности еще нет.
3-я неделя
В начале третьей недели происходит самое важное событие — встреча яйцеклетки с одним единственным сперматозоидом из многих миллионов. Именно в этот момент определяется цвет глаз будущего ребенка, черты его лица и другие наследственные признаки. Оплодотворенная яйцеклетка начинает деление и продвигается в сторону матки
4-я неделя
К концу четвертой недели эмбрион становится размером с маковое зернышко. Он прикрепляется к матке, а тест на беременность, проведенный в это время, дает положительный результат.
5-я неделя
Эмбрион подрастает почти до 2 мм. У него появляются два полюса — будущие ноги и голова. Формируются три функциональных слоя, из которых будут развиваться все системы и органы.
Именно на этом этапе начинается закладка сердца и нервной трубки. Если ее формирование нарушается, может возникнуть серьезный врожденный дефект — расщепление позвоночника. Снизить подобный риск позволит прием фолиевой кислоты.6-я неделя
На этой неделе у женщины могут появиться или усилиться признаки токсикоза: тошнота, слабость, рвота. У эмбриона начинают формироваться ручки и ножки, закладываются важнейшие органы: печень, почки [3]. Будущей маме нужно много пить, следить за питанием и отказаться от вредных привычек, если она еще этого не сделала. Важно поддерживать необходимый уровень витамина Е в организме: его нехватка на данном этапе может привести почти к таким же последствиям, что и недостаток фолиевой кислоты. А справиться с токсикозом помогут витамины группы В.
7 - 10 недель беременности
7-я неделя
Эмбрион размером похож на маленькую ягоду черной смородины. Самый важный процесс на этой неделе — развитие головного мозга у плода и разделение его на три отдела. На руках будущего малыша появляются пальчики, а на лице — ушки и носик [4]. У мамы могут участиться мочеиспускания из-за гормональной перестройки организма.
8-я неделя
На этой неделе могут сделать первое УЗИ, чтобы убедиться, что беременность прогрессирует. Продолжают формироваться черты лица и внутренние органы ребенка. Будущий малыш уже начинает двигаться. В этот период важен прием фолиевой кислоты, пиридоксина, магния. Если у беременной женщины есть проблемы со щитовидной железой и организм испытывает нехватку йода, врач посоветует прием и этого элемента.
9-я неделя
Начинает закладываться половая система эмбриона. Будущий малыш уже размером с маленькую сливу, при этом почти половина его тела — это голова. Головной мозг в этот период развивается очень активно.
10-я неделя
Со стороны еще сложно заподозрить беременность будущей мамы, но ее матка уже увеличилась в размере. С этой недели будущий малыш официально может называться плодом. У него уже сформированы основные органы, системы и части тела — им осталось «дозреть». Между пальчиками пропадает перепонка, а кости становятся более твердыми.
Чтобы избежать развития пороков сердца малыша, в рационе будущей мамы должно быть достаточно витаминов В 2 (рибофлавин) и РР (ниацин). Для этого можно принимать специальные лекарственные витаминные комплексы.11 - 14 недель беременности
11-я неделя
В это время проводят первый скрининг, который включает УЗИ и другие исследования. Такое обследование позволяет вовремя выявить грубые нарушения и пороки развития плода.
12-я неделя
Мама уже прибавила первые несколько килограммов, а малыш дорос до размера мандарина. Примерно с этой недели начинают появляться видимые половые признаки, постепенно повышается точность определения пола будущего ребенка. Малыш активно двигается, а на его руках появляются маленькие ноготки. У него уже есть рефлексы: кроха может открывать рот, шевелить пальчиками.
13-я неделя
С этого момента начинается второй триместр. Объем крови в организме будущей мамы постепенно увеличивается, поэтому важно принимать витамины с железом для профилактики анемии. Для развития мозга и зрения малыша понадобится лютеин, а для защиты сосудов мамы и профилактики появления отеков нужно принимать рутин. В витаминный комплекс обязательно должен входить цинк. Согласно исследованиям, его нехватка может быть причиной выкидышей и преждевременных родов.
На этом сроке уже можно заметить увеличившийся животик будущей мамы. Сам малыш активно растет, у него появляются зачатки молочных зубов и волосы. Лицо все больше обретает привычные для нас человеческие черты.14-я неделя
В организме ребенка происходят важные изменения: появляются гормоны, начинает укрепляться грудная клетка, чтобы малыш в свое время смог сделать первый вдох, возникают рефлекторные сосательные движения, заканчивается формирование верхнего нёба. Как и прежде, нужно следить за полноценным питанием будущей мамы, но исключить чрезмерное употребление пищи.
15 - 18 недель беременности
15-я неделя
На этой неделе у ребенка образуются белки группы крови. Малыш активно гримасничает, хотя пока выражение личика не отражает его эмоции. Ребенок учится дышать и двигается, но эти движения все еще остаются незаметными. В этот период будущую маму могут беспокоить отеки. Нужно соблюдать питьевой режим, делать легкие упражнения и принимать витамины, содержащие рутин, который способствует укреплению сосудов.
16-я неделя
Вес тела женщины увеличился еще на 1–2 кг. Во втором триместре желателен прием витамина А. Он способствует активному развитию малыша, нормальному набору веса, обновлению слизистых оболочек и эпителия плода. Однако важно, чтобы не было передозировки ретинола (формы витамина А). В больших дозах витамин А токсичен. Чтобы не допустить гипервитаминоза, лучше пить витамин А не в моноварианте, а в составе поливитаминных комплексов — производители витаминов знают нормы приема ретинола и никогда не превышают их, что исключает токсические осложнения.
У девочек на 16-й неделе происходит один из самых важных процессов — формирование их собственных яйцеклеток. Нарушения на этом этапе могут привести к бесплодию будущей женщины.
17-я неделя
Ребенок по-прежнему растет, развиваются все его системы, появляется подкожная жировая клетчатка. Скелет малыша костенеет, слух улучшается. Весит он около 100 г.
18-я неделя
Примерно с этого момента малыш начинает слышать и, следовательно, может пугаться громких звуков. В то же время он постепенно привыкает к голосу родителей. На этой неделе мама может в первый раз почувствовать движения своего ребенка.
19 - 22 недели беременности
19-я неделя
Растущая матка может растягивать связки, из-за чего у будущей мамы иногда появляются тянущие неприятные ощущения. У малыша под молочными зубками начинают закладываться коренные, а его тело покрывается специальной смазкой, которая помогает сохранять тепло.
20-я неделя
Вот и прошла половина срока беременности. Пришло время еще одного планового обследования. На 3D-УЗИ уже можно подробно разглядеть черты лица ребенка. Малыш активно двигается и даже икает. Также он может реагировать на вкус околоплодной жидкости, поэтому стоит в очередной раз задуматься о своем рационе.
21-я неделя
Ребенок быстро прибавляет в весе — он весит больше 300 г. Активно развивается костная система плода, поэтому будущей маме нужно подумать о содержании кальция в еде или в витаминных препаратах. Железо также не теряет своей значимости, поскольку у малыша начинает функционировать главный кроветворный орган — костный мозг.
На состояние будущей мамы влияет потребление витаминов В 1 , В 6 , С и Е. Именно они снижают риск гестоза.22-я неделя
Главное изменение этой недели — кожа ребенка. Она перестает быть прозрачной. На лице малыша появляются брови и реснички, хотя пока еще совсем бесцветные. И, конечно, ребенок не прекращает активные тренировки, совершая разные движения руками, ногами и головой.23 - 26 недель беременности
23-я неделя
Активно развивается мозг малыша и его нервная система в целом. Органы ребенка полностью сформированы, хотя еще и не готовы к самостоятельной жизни. Будущей маме может быть тяжело переносить увеличение размеров и веса матки. Если появились неприятные ощущения в позвоночнике, рекомендуется посетить врача и подобрать специальный поддерживающий бандаж.
24-я неделя
Глаза малыша уже полностью сформированы, хотя еще и не заполнены цветным пигментом. С этой недели начинается самое активное для ребенка время, которое сопровождается разнообразными шевелениями. Еще через несколько недель, когда малыш подрастет, двигаться так активно у него уже не получится.25-я неделя
Постепенно кости малыша становятся все более крепкими, в кишечнике образуется меконий. Молочные железы будущей мамы увеличиваются в размере, из них может выделяться молозиво. Уже сейчас лучше начать готовиться к грудному вскармливанию — осторожно обмывать грудь прохладной водой и протирать полотенцем. Но усердствовать тут не стоит, чтобы сильное воздействие рефлекторно не привело к сокращению матки.
26-я неделя
У малыша уже можно проследить циклическую активность — периоды покоя и энергичных движений. Если будущей маме повезет, то период покоя совпадет с ночным временем. Но так бывает не всегда.
Легкие ребенка активно готовятся к работе, в них появляется все больше сурфактанта (вещество, препятствующее слипанию легких). -
О полезном влиянии беременности на организм женщины.
-
БЕРЕМЕННОСТЬ И ЖЕНСКИЙ ОРГАНИЗМ. ПОЛЬЗА ИЛИ ВРЕД?
Всем интересно, полезно ли женщине вынашивать и рожать ребенка? Ведь организм за это время полностью изменяется.
Женский организм уникален, ведь только женщины способны к деторождению. Мужчины – сильный пол, обладающий многими достоинствами: крепкой мускулатурой, аналитическим умом, выносливостью. Но они не способны зачать, выносить и родить маленькое существо, частичку себя. Природой такая возможность дана только женщинам, причем сравнить ее можно разве что с чудом. Только вдумайтесь: в один прекрасный день внутри женского организма начинает развиваться будущая жизнь, она растет, питается, отдыхает, шевелится. Этот период своей жизни женщина всегда будет вспоминать с нежностью, забудутся неприятные ощущения по утрам, тянущие боли в пояснице и болезненные схватки. А вот забыть, как внутри шевелится малыш, щекоча ваше тело нежными ручками и ножками, просто невозможно!
Организм женщины предназначен для вынашивания, рождения и вскармливания ребенка. Если женщина старается в течение жизни обмануть естественные процессы, предохраняясь от беременности, природа наказывает гормональными сбоями, заболеваниями в молочной железе и детородных органах. В этот период у женщины исчезают гинекологические заболевания, связанные с гормональными нарушениями.
Большинство девушек, страдающих болезненными месячными, после беременности и родов смогут вздохнуть спокойно. Чаще всего болезненные спазмы уходят в забвение. Это связано с изменением гормонального фона у молодой мамы.
Заботясь о будущем малыше, женщина старается питаться полезными продуктами, что положительно сказывается на общем состоянии организма беременной. Как правило, будущая мама избавляется от вредных привычек, если таковые имелись до беременности. Такой отказ тоже положительно влияет на весь организм.
С наступлением беременности будущая мама больше обращает внимание на свое здоровье, заботясь о малыше. Она старается больше отдыхать, гулять на свежем воздухе, соблюдать режим дня. Все это позитивно отражается на состоянии ее здоровья и внешнем виде.
Можно посетить курсы для будущих родителей, где есть возможность завести новые знакомства, которые разделяют общие интересы. Что впоследствии может стать крепкой дружбой или возможно перерасти в деловые отношения.
Налаживаются замечательные отношения с близкими людьми, в особенности с мужем. Сами отношения становятся намного теплее и нежнее.
Беременность омолаживает организм женщины, особенно это касается мамочек после 35-40 лет. «Поздние мамы» после рождения ребенка вновь ощущают себя молодыми. Это и неудивительно, за время беременности изменился гормональный фон, что положительно влияет на месячный цикл и внешний вид. Беременность и роды в зрелом возрасте восстанавливают регулярность менструаций, если с этим были проблемы.
Некоторые женщины агрессивно воспринимают выражение «польза беременности». Сразу с горечью начинают перечислять появившиеся после родов проблемы:
- посыпались зубы;
- появились растяжки и лишний вес;
- хронические запоры;
- выпадают волосы;
- хроническая усталость, ребенок не дает отдохнуть;
- послеродовая депрессия.
А не мы ли в большей части этих проблем виноваты? Ведь если о своем здоровье подумать заранее, этих проблем могло бы не быть!
- Чтобы сохранить зубы здоровыми во время беременности и кормления грудью, до наступления беременности они должны быть вылечены. Затем, правильно организовав свое питание и прием витаминов, удерживать баланс кальция в организме. И обратите внимание, что у небеременных подруг тоже зубы портятся, если их не лечить.
- В появлении растяжек и лишнего веса виновата, прежде всего, наследственность. Но и сами мы иногда наплевательски относимся к своему здоровью. Так уж повелось, что с самых первых дней беременности окружающие начинают подкармливать будущую маму «за двоих». Да и беременная часто проявляет слабость, уминая булки на ночь и списывая на то, что ведь хочется в этом положении иногда нарушить режим. В результате за 9 месяцев незаметно набралось 15-20 лишних килограммов, скинув которые, мы и найдем те самые растяжки.
- Возникновение запоров во время беременности и после родов тоже во многом связано с питанием. Употребление свежих овощей и фруктов, физическая активность, питьевая вода в количестве 1.5-2 л отрегулируют работу кишечника, и запоры ему будут не страшны.
- Выпадающие волосы беспокоят женщин разных возрастных групп. Чтобы они были здоровыми, надо правильно питаться и ухаживать за ними всегда, включая беременность.
- Хроническая усталость. Это просто лишняя возможность пожалеть себя. О какой усталости идет речь в наш век готового питания для детей, памперсов и городской квартиры? Вспомните наших прабабушек: они с утра должны были сбегать к колодцу за водой, напоить корову, выдоить молока, и это все до завтрака! Старайтесь правильно организовать свой день, уделяя внимание только жизненно важным делам. Если это не помогает, напишите расписание дня, конкретно указав, в какое время что делать и куда идти.
- Послеродовая депрессия. Причин возникновения этих психологических проблем множество, но в основном, если между супругами существует взаимопонимание и любовь, для депрессии просто нет места.
После успешного зачатия происходит слияние биологических систем матери и её будущего ребёнка.
И в результате включаются пусковые механизмы физиологического процесса, названного «омолаживающая сыворотка»:
- замедление старения организма;
- сверхбыстрая регенерация тканей и т. Д
Взаимосвязь поздней беременности и омоложения женского организма.
Несмотря на определённые риски, которые несёт в себе поздняя беременность, специалисты отмечают оказываемое ею положительное влияние на организм матери. В ходе вынашивания младенца в кровь женщины выбрасывается повышенное количество гормонов. Они способствуют мобилизации защитных сил организма. Женщины, имеющие хотя бы одного ребёнка, живут на несколько лет дольше своих нерожавших сверстниц.
Кроме того, в их организмах происходят следующие изменения:
- улучшение памяти и восприятия новой информации;
- поддержание высокой активности и отличной координации движений;
- увеличение некоторых долей головного мозга, спровоцированное избытком гормонов;
- повышение активности эндокринной системы и нормализация обмена веществ.
Как видим, пользы от беременности намного больше. А самое главное, у вас будет маленький человечек, которого вы будете любить всю жизнь. Он сплотит вашу семью и будет для вас источником радости.
И это далеко не весь список положительных изменений, происходящих в организме будущей мамы при кормлении и вынашивании малыша. Берегите себя и помните, что беременность благоприятно сказывается на состоянии вашего здоровья!
О понятии нормальных родов
Нормальные роды — это своевременные (в 37 — 41 неделю беременности) роды одним плодом, начавшиеся самостоятельно, с низким риском акушерских осложнений к началу родов, прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых пациентка и новорожденный находятся в удовлетворительном состоянии.
Часто задаваемые вопросы по поводу родов:
Как протекают роды?
Роды состоят их 3-х периодов. Первый период родов — время от начала родов до полного раскрытия маточного зева. Этот период родов состоит из латентной и активной фазы. Латентная фаза характеризуется слабыми сокращениями матки (иногда болезненными) и медленным раскрытием шейки матки до 5 см. Эта фаза может длиться до 20 часов у первородящих женщин и до 14 часов у повторнородящих женщин. Активная фаза характеризуется регулярными болезненными сокращениями матки (схватками) и раскрытием шейки матки до полного раскрытия. Продолжительность активной фазы обычно не превышает 12 часов в первых родах и 10 часов в последующих родах. Схватки во время активной фазы происходят 1 раз в 2-3 минуты. Второй период родов — время от полного раскрытия маточного зева до рождения ребенка. Во время этого периода пациентка ощущает сильное желание тужиться (потуги), которые возникают каждые 2-5 минут. Продолжительность второго периода родов при первых родах обычно составляет не более 3 часов, при повторных — не более 2 часов, но при использовании эпидуральной аналгезии продолжительность может быть на час больше. Третий период родов — время от рождения ребенка до рождения последа. Обычно третий период родов завершается в течение 15-30 минут.Как следует вести себя во время родов?
При отсутствии противопоказаний во время родов, особенно в первом периоде, рекомендована активность и принятие удобной для Вас позы. Во время потуг также поощряется свободное удобное для Вас положение, если это не мешает контролю состояния плода и оказанию пособия в родах.Буду ли я испытывать боль во время родов?
Обычно роды сопровождаются болезненными ощущениями во время схваток (примерно 60 секунд) с последующим расслаблением. Необходимо правильно дышать и быть спокойной для минимизации болезненных ощущений.Будут ли мне обезболены роды?
Первоначально рекомендуется применить немедикаментозные методы обезболивания родов, такие как правильная техника дыхания, использование мяча, массаж, теплые компрессы, холод на спину в случае болей в пояснице и другие, которые оказываются эффективными в большинстве случаев. При неэффективности немедикаментозных методов при Вашем желании, отсутствии противопоказаний и возможности медицинской организации может быть проведена эпидуральная анальгезия. Следует знать, что эпидуральная анальгезия ассоциирована с повышенным риском удлинения продолжительности родов.Надо ли мне брить волосы на промежности до родов?
Нет, бритье волос на промежности не обязательно, и делается только по Вашему желанию.Будет ли мне проведена очистительная клизма до родов?
Нет, очистительная клизма не обязательна, и может быть сделана только по Вашему желанию.Какие вмешательства будут мне проводиться во время родов со стороны медицинского персонала?
Вам будет установлен венозный катетер (обычно в локтевую вену) с целью возможности быстрой помощи при кровотечении в случае его начала. Также Вам будут проводиться влагалищные исследования — при поступлении в стационар, затем каждые 4 часа в активную фазу первого периода родов и каждый час во время потуг, а также в случае наличия показаний, например, перед эпидуральной анальгезией или при излитии околоплодных вод, и после родов для оценки целостности родовых путей и зашивания разрывов в случае их выявления. Еще Вам будет проводиться пальпация плода (определение его положения через брюшную стенку) и аускультация плода (выслушивание сердцебиения плода) при помощи акушерского стетоскопа, а в случае выявления каких-либо нарушений — кардиотокография (КТГ) плода. Возможно, потребуется проведение УЗИ плода при нарушении его состояния или для уточнения его положения. Сразу после рождения ребенка через венозный катетер Вам будут введены утеротоники для профилактики кровотечения.Могу ли я есть и пить во время родов?
Во время родов рекомендован прием жидкости и при отсутствии противопоказаний — легкой пищи. При этом прием твердой пищи не рекомендован.Смогу ли я пользоваться туалетом во время родов?
Во время родов Вам необходимо регулярно мочиться, и Вы можете пользоваться туалетом и душем при наличии данной возможности в медицинской организации. В противном случае Вам будет предоставлено индивидуальное судно.Как провести профилактику разрывов родовых путей?
Для профилактики разрывов промежности и влагалища можно использовать пальцевой массаж промежности с гелем и теплый компресс на промежность, намоченной теплой водой (43°С), во втором периоде родов, который может быть проведен акушеркой при наличии возможности.Что произойдет, когда ребенок родится?
Когда Ваш ребенок родится при отсутствии осложнений он будет положен Вам на живот для установления контакта кожа-к-коже, укрыт, и максимально рано приложен к груди. Вся дальнейшая обработка ребенка (взвешивание, закапывание глаз, обтирание, осмотр врача-неонатолога) будут проведены позже в родильном зале.Когда будет перерезана пуповина?
При отсутствии противопоказаний показано отсроченное пересечение пуповины – не ранее 1 минуты и не позднее 3-х минут от момента рождения ребенка.Как долго я пробуду в родильном отделении после родов?
Обычно время наблюдения в родильном отделении не превышает 2-х часов, после чего Вы с ребенком будете переведены в послеродовое отделение.Информация о показаниях к кесареву сечению.
Показания к родоразрешению путем кесарева сечения в плановом порядке:
- полное предлежание и врастание плаценты;
- предлежание сосудов плаценты;
- предшествующие операции на матке, такие как два и более кесарева сечения, удаление миомы, иссечение трубного угла, иссечение рудиментарного рога, корпоральное кесарево сечение и др.;
- анатомически узкий таз II и более степени сужения;
- деформация костей таза;
- миома матки больших размеров, особенно в области нижнего сегмента, препятствующая деторождению через естественные родовые пути;
- рубцовые деформации шейки матки и влагалища после предшествующих операций;
- рак шейки матки (кроме преинвазивных и микроинвазивных форм);
- предполагаемые крупные размеры плода (от 4500 г);
- тазовое предлежание плода: при сроке беременности менее 32 недель, сочетании с другими показаниями к кесареву сечению, рубцом на матке после кесарева сечения, ножном предлежании плода, предполагаемой массе плода менее 2500 г или более 3600 г;
- устойчивое поперечное положение плода;
- дистоция плечиков плода в анамнезе с неблагоприятным исходом (мертворождение, тяжелая гипоксия, энцефалопатия, травма ребенка и матери (лонного сочленения)
- первичный эпизод генитального герпеса после 34-й недели беременности или выявление клинических проявлений генитального герпеса накануне родов;
- ВИЧ инфекция при вирусной нагрузке перед родами > 1000 копий/мл, неизвестной вирусной нагрузке перед родами или неприменении противовирусной терапии во время беременности и/или непроведении антиретровирусной профилактики в родах;
- некоторые аномалии развития плода;
- соматические заболевания, требующие исключения потуг (декомпенсация сердечно-сосудистых заболеваний, осложненная миопия, трансплантированная почка).
-
О подготовке к родам, о школе подготовки к родам
Как подготовиться к родам: что надо и не надо делать?
Период беременности — прекрасное время не только для начала знакомства с малышом, но и для того, чтобы лучше узнать собственное тело. В рамках подготовки к родам женщине предстоит избавиться от страхов и заблуждений, научиться лучше управлять своими мышцами, освоить самомассаж, визуализировать позитивные образы. Все это поможет снизить болевые ощущения во время схваток и облегчит прохождение ребенка по родовым путям. Еще один важный момент — выбор места для появления на свет новорожденного. О том, как это правильно сделать, и о подготовке к родам в целом — в нашей статье.
Почему важна подготовка к родам?
Несмотря на всю естественность процесса, положительное влияние предварительной психофизической подготовки женщины на течение родов активно обсуждается среди акушеров-гинекологов. В одном из швейцарских исследований показано, что психопрофилактика во время беременности достоверно снижает частоту экстренных кесаревых сечений (КС).
Не менее важный аспект подготовки к родам — обеспечение благополучного психологического и физического состояния новоиспеченной мамы сразу после родов. От того, насколько тесно она сможет контактировать с ребенком, насколько положительные будут у нее эмоции, зависит первый опыт общения с внешним миром у новорожденного. По данным научных исследований, уже со второго месяца жизни младенцы, которые сталкиваются с дефицитом проявлений материнской любви, начинают отводить взгляд, хмуриться, сжимать губы, редко улыбаться. У таких малышей нередко запускаются психосоматические реакции, что приводит к более тяжелому течению привычных патологий, таких как:
· младенческие колики;
· аллергические проявления;
· заболевания простудного характера.
Также считается, что глубокие эмоциональные переживания младенцев могут выступать самостоятельной причиной развития подобных заболеваний.
Максимальная осведомленность женщины о процессе родов, особенностях ухода за новорожденным, приобретение практических навыков и разрешение конфликтов в семье помогают уменьшить вероятность таких проблем. Женщины, ответственно относящиеся к состоянию своей нервной системы и микроклимата в семье, обычно заботятся и о физическом здоровье, а значит, роды и процесс восстановления после них с большей вероятностью будут проходить благополучно.
Какие есть методики подготовки к родам?
Общая концепция каждой современной методики примерно одинакова:
· правильное питание;
· умеренная физическая нагрузка (плавание, гимнастика, аэробика);
· массаж;
· дыхательные упражнения;
· психологическая подготовка — может проводиться как по канонам классической психологической школы, так и с применением альтернативных учений (духовные практики, гипноз, медитации, йога).
Когда нужно начинать готовиться к родам?
Рожденными в срок считаются малыши, появившиеся на свет с 37-й по 42-ю неделю беременности. Но быть готовой поехать в роддом женщине без дополнительных рисков стоит уже с 32-34-й недели. По статистике, 60-70% преждевременных родов приходится на 34-37-ю неделю беременности. Если брать всех деток, раньше срока рождается от 5 до 10% — процент колеблется в зависимости от региона и страны.
До выхода в декретный отпуск не каждая работающая женщина успевает основательно заняться непосредственной подготовкой к родам, поэтому у большинства беременных многие покупки приходятся именно на время после 30-й недели. Хотя, как показывает анализ обсуждений на тематических форумах, задумываться над выбором коляски, кроватки, укачивающего центра и прочих девайсов будущие мамы начинают, как только проходит токсикоз первой половины беременности.
Если же говорить о подготовке тела и сознания к предстоящему событию, то в ответ на вопрос о сроках ответим так: чем раньше, тем лучше. В идеале — когда позволяет самочувствие, обычно состояние стабилизируется к 12-й неделе.
Организация жизни перед родами
Женщине, находящейся в ожидании малыша, стоит придерживаться ряда несложных правил:
· иметь собранную сумку в роддом со всем необходимым для себя и новорожденного;
· стараться не гулять одной далеко от дома, особенно в безлюдных местах;
· всегда иметь под рукой обменную карту, страховой полис, паспорт, родовой сертификат, при наличии — договор на платные роды;
· минимизировать рабочую и бытовую нагрузку;
· избегать стрессовых ситуаций и по максимуму высыпаться;
· отслеживать и прорабатывать возникающие тревоги;
· настраиваться на то, что роды пройдут гладко;
· почаще разговаривать с малышом, рассказывая, как вы будете рады вашей встрече.
После наступления 37-й недели будущая мама перестает беспокоиться о риске преждевременных родов и может начинать аккуратно подталкивать организм к долгожданному событию. Это особенно актуально, когда беременной становится тяжело вынашивать ребенка или малыш активно набирает вес: если он будет слишком крупным для родовых путей женщины, может потребоваться кесарево сечение. В таких пограничных ситуациях врач может назначить мягкие немедикаментозные методы родовозбуждения: физиотерапию, посещение специальных занятий ЛФК, фитотерапию.
Физическая подготовка к родам
Умеренные физнагрузки улучшают функциональные возможности сердца, легких, укрепляют нервную систему, мышцы, стимулируют деятельность желудочно-кишечного тракта и кровообращение, в том числе в сосудах плаценты. Интенсивность и характер физической активности беременной женщины зависят от того, какой образ жизни она вела до зачатия. Не стоит резко бросать занятия, если организм привык к постоянному движению. Но как только вы узнали про беременность, необходимо перед очередной тренировкой обсудить с гинекологом план постепенного уменьшения нагрузки. То же касается и обратной ситуации. Если вы вели сидячий образ жизни и в новом статусе решили подготовить тело к родам, начинать занятия можно только с разрешения врача и под руководством компетентного в вопросе инструктора.
Правильное дыхание при родах
Во время схваток наиболее важен следующий алгоритм при дыхании:
· Держите расслабленными мышцы лица и тазового дна, концентрируя напряжение в руках и ногах.
· Непосредственно перед очередной схваткой сделайте спокойный глубокий вдох носом.
· Направьте дыхание в живот. Вы должны чувствовать, что в процессе участвует не столько грудная клетка, сколько брюшная стенка. При этом сильно надувать живот не следует.
· Далее медленно (еще медленнее, чем вдох) выдыхайте через рот, не стремясь выпустить весь воздух из легких.
· Именно таким образом реализуется диафрагмальное дыхание, к которому сводятся все системы дыхательных практик для беременных.
· Между потугами можно использовать быстрые вдохи-выдохи, а когда акушерка разрешает тужиться, набирайте ртом как можно больше воздуха и задерживайте дыхание на уровне голосовых связок. При этом для снижения давления в области головы и предотвращения повреждения мелких сосудов на лице важно не закрывать рот. Как только потуга закончится, постарайтесь, медленно выдыхая, максимально расслабиться.
Очень важно хотя бы за месяц-два до родов начать регулярно выполнять дыхательные упражнения. Конкретный комплекс с курсом занятий вы можете получить у своего акушера-гинеколога или инструктора по ЛФК.
Какие упражнения можно делать?
В качестве регулярной физической нагрузки беременная может выбрать одну или несколько активностей из рекомендуемого списка:
· гимнастика;
· аквааэробика;
· зарядка по утрам;
· ходьба на свежем воздухе.
Также очень желательны тренировки мышц тазового дна. Здесь важно отметить, что упражнения Кегеля до 16-18-й недели можно выполнять в любом положении, далее — сидя, ближе к концу беременности — стоя. Это связано с изменением положения
внутренних органов женщины и необходимостью со второй половины беременности исключить давление в положении лежа на нижнюю полую вену.
Все это касается нормально протекающей беременности. При угрозе прерывания, преждевременных родов, предлежании плаценты, серьезных заболеваниях внутренних органов, тяжелой анемии, многоводии, склонности к кровотечениям или тромбозам спорт будет противопоказан.
Психологическая подготовка к родам
Мысли и эмоции, которые испытывает женщина, непосредственно влияют на состояние малыша, начало родовой деятельности и сам процесс родов. Это связано с поступающими сигналами из головного мозга, стимуляцией или блокированием выработки тех или иных гормонов. Например, паника может подавлять синтез окситоцина, активизирующего родовую деятельность. А усиленно вырабатываемый в этот момент гормон стресса адреналин дополнительно уменьшит способность матки к сокращению. Более того, женщина в таком состоянии хуже идет на контакт с медицинским персоналом, что повышает риски неправильных действий роженицы во время прохождения малыша через родовые пути.
Грамотная психологическая подготовка должна включать:
· Изучение достоверных материалов о процессе родов, основах грудного вскармливания;
· разумный режим труда и отдыха, полноценный сон;
· концентрация на историях успешных родов;
· посещение психолога при наличии выраженного страха боли и негативных последствий родов, тревоги за здоровье малыша, а также других психологических проблем.
Чтобы правильно настроиться на роды, женщине очень важно в этот период быть довольной жизнью. В идеале беременная должна получать удовольствие от любого занятия, будь то спорт или готовка на кухне. Не следует доводить себя до переутомления и выраженного раздражения — лучше вернуться к занятию позже.
Если же стресс все же случился, постарайтесь эмоционально переключиться и расслабиться. В этом хорошо помогает масляная ароматерапия, дыхательная гимнастика или приятная прогулка на свежем воздухе.Обезболивание родов
Все методы анестезии родов подразделяются на 2 группы: немедикаментозные и фармакологические (медикаментозное обезболивание).
К немедикаментозному обезболиванию относятся:
• Физиопсихопрофилактика. Ознакомление женщины с периодами родов, правилами поведения, правильным дыханием во время схваток и потуг, принятие облегчающих боль поз и прочее (начинается подготовка в женской консультации).
• Массаж. Поглаживание поясницы, давление кулаками на точки, расположенные параллельно поясничному отделу позвоночника, поглаживание живота и воротниковой зоны.
• Гидротерапия. Прием теплых ванн в период схваток облегчает боль.
• Акупунктура. Иглоукалывание в биологически активных точках (на животе, в области кисти, в верхней трети голени и в нижней трети голени).
• Акупрессура. Воздействие на биологически активные точки без игл.
• Чрескожная электронейростимуляция (ЧЭНС). ЧЭНС состоит в накладывании двух пар электродов на кожу передней брюшной стенки и на кожу крестцового отдела позвоночника. Первую пару электродов роженица активирует в начале периода схваток, а вторую в конце первого периода.К фармакологическим методам обезболивания относятся:
Введение лекарственных средств внутримышечно или внутривенно
Для этого используются наркотические анальгетики (промедол, фентанил, трамал) в сочетании с транквилизаторами и седативными (реланиум, димедрол, фентанил), а также спазмолитиками (но-шпа, папаверин).
Подобное сочетание облегчает болевые ощущения, снимает чувство страха и тревоги, расслабляет мышцы (в том числе матки и шейки), вызывает чувство сонливости.
Применяется как медикаментозный сон – отдых.Ингаляционное обезболивание родов
Чаще всего применяют вдыхание роженицей обезболивающих лекарственных средств (закись азота с кислородом 1/1, 1/2, 1/3, пентран, трилен). Вдыхание ингаляционных анестетиков проводится и контролируется самой роженицей через маску, способствует облегчению боли, тогда как женщина остается в сознании. Ингаляция анестетиков осуществляется тремя способами: во время каждой схватки, в перерывах между схватками и периодами по 30-40 минут.Региональная анестезия
К региональной анестезии относятся:
• пудендальная анестезия,
• парацервикальная анестезия,
• эпидуральная и спинальная анестезии.Пудендальная анестезия или блокада пудендального (срамного нерва) осуществляется путем введения анестетика на 0,5-1см выше верхушки седалищной кости (может проводиться через промежность или через влагалище).
Применяется пудендальная анестезия при наложении акушерских щипцов и проведении эпизиотомии.Парацервикальная анестезия используется для обезболивания 1 периода родов (схваток) и заключается в блокаде парацервикального ганглия. С этой целью местный анестетик вводится в основание широких связок матки парацервикально (по бокам от шейки матки). Продолжается анестезия 30-60 минут.
Региональная анестезия (спинальная и эпидуральная) заключается во введении в эпидуральное или субарахноидальное пространство, расположенное между позвонками поясничного отдела местного анестетика (лидокаин, новокаин и другие), который блокирует корешки спинного мозга, что купирует болевые ощущения во время схваток. ЭДА применяется при открытии маточного зева на 3-4см, а СМА во втором периоде родов при наложении акушерских щипцов, при повороте на ножку, при плодоразрушающей операции и прочих показаниях.
Эпидуральная анестезия в современном акушерстве широко распространена и считается самым популярным методом обезболивания в родах.
-

 Важность прегравидарной подготовки :
Важность прегравидарной подготовки :